Rheumatoide Arthritis an der Halswirbelsäule
Die rheumatoide Arthritis ist die häufigste rheumatische Erkrankung, die einen langwierigen Charakter hat und vor allem in den Gelenken zu entzündlichen Veränderungen führt. Ihre Ursache ist nicht abschliessend geklärt und verschiedene auslösende Faktoren sowie genetische Faktoren werden ihr zugesprochen.
Die rheumatoide Arthritis kann auch Halswirbelsäule befallen und hier zu strukturellen Veränderungen bis hin zu einer Instabilität führen. Bei Patienten mit diagnostizierter rheumatoider Arthritis sieht man in knapp 50% der Fälle strukturelle Veränderungen an der Halswirbelsäule. Die strukturellen Veränderungen können in drei Stufen unterteilt werden, wobei im 1. Stadium der Erkrankung die erhöhte Beweglichkeit aufgrund der Entzündung der Bänder beobachtet wird.
Es kommt vor allem zwischen dem 1. Halswirbelkörper (Atlas) und dem 2. Halswirbelkörper (Axis) zu Verschiebungen und einer Subluxation. Im 2. Stadium kommt es zu einerm fortschreiten der Gelenkdestruktion kraniozervikalen Übergang mit Fehlstellung der Gelenke und Instabilität im Atlantoaxialgelenks mit einem Hochstand des Dens Axis in Richtung Kopf (vertikale Translokation).
Im 3. Stadium kommt es schliesslich auch zu einer Instabilität mit Subluxation der unteren Halswirbelsäule, da nun auch hier die kleinen Wirbelgelenke und Unkovertebralgelenke aufgrund der Entzündung zerstört sind. Es kann in der Folge zur Fehlstellung (Kyphose) oder zu Spontanfusionen der Halswirbelsäule kommen. Durch die Instabilität und Subluxation der Halswirbelsäule kann es zu Schädigungen des Rückenmarks kommen.
Dank der guten medikamentösen Therapieoptionen kommt es in der heutigen Zeit wesentlich seltener zu Subluxation und Fehlstellung des Atlantoaxialgelenks.
Rheumatoide Arthritis an der Halswirbelsäule
Symptome und Diagnostik
Die ersten Beschwerden sind im Frühstadium zumeist unspezifisch und können sich in Form von Hinterkopf-Nacken Schmerz wiederspiegeln. Durch eine Irritation der Nervenwurzel C2 kann es zu Ausstrahlungen in den Hinterkopf kommen, die sich bei Rotation und bei gezieltem Druck am Dornfortsatz des 2. Halswirbelkörpers verstärken.
Bei einer fortgeschrittenen Instabilität des Atlantoaxialgelenkskomplexes kann es zu einer Beteiligung der Gefässe kommen mit Schwindelsymptomen und Bewusstseinsverlust. Bei einer Kompression des Rückenmarks mit dann einsetzender zervikaler Myelopathie kommt es zu einer Schwäche an den Extremitäten, Gangunsicherheit (zuerst häufig nur im Dunkeln), Feinmotorikstörung und Missempfindungen an Armen und Beinen (Schweregefühl oder Taubheit).
Da die Beschwerden häufig schmerzfrei sind und schleichend auftreten, werden diese erst sehr als Erkrankung wahrgenommen.
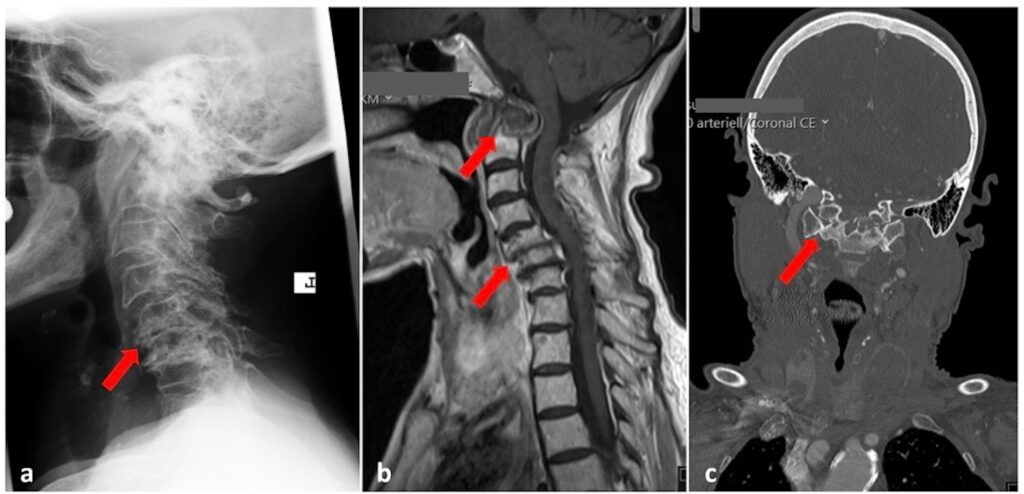
Bei Patienten mit einer diagnostizierten rheumatoiden Arthritis ist eine laterale Röntgenaufnahme in Re- und Inklination, sowie eine a.p. Anfnahme notwendig um den Abstand des Atlasbogens zum Dens Axis zu bestimmen. Liegt dieser bei über 5mm, muss von einer Instabilität ausgegangen werden.
Beim Nachweis einer Instabilität sowie beim Vorliegen einer Operationsindikation sind weitere CT-und MRT Aufnahmen ggf. auch mit Angiographie Sequenzen zu empfehlen, um mögliche Einengungen des Rückenmarks und den Verlauf der Gefässe besser darzustellen.
Zusätzlich zur bildgebenden Diagnostik sollte eine elektrophysiologische Diagnostik mittels Messung der evozierten Potentiale (SSEP und EMG) veranlasst werden, da eine beginnende Schädigung des Rückenmarks in der klinischen Untersuchung nicht immer eindeutig zu erkennen ist.

Konservative Behandlung
Die konservative Therapie kann zu einer Verbesserung der Beschwerden des Patienten führen, sie hat aber keinen Einfluss auf Faktoren, die Einfluss auf die Stabilität der Halswirbelsäule. Die konservative Therapie hat zum Ziel die Beschwerden des Patienten zu lindern.
Hierzu zählen physiotherapeutische Anwendungen zur Stärkung der tiefen Nackenmuskulatur, das Tragen weicher Orthesen zur Ruhigstellung, medikamentöse Schmerztherapie, Injektionstherapie zur Applikation von Steroiden an den Muskelansatzpunkten.
Einen besonderen Stellenwert haben die gezielte medikamentöse Behandlung von entzündlichen Prozessen, sowie der Einsatz von modernen Biologika. Hierunter ist die Zahl der Operationen im Atlantoaxialgelenk in den letzten Jahren konstant nach unten gegangen.
Einen positiven Effekt auf eine bereits bestehende Veränderung mit Instabilität konnte bisher allerding nicht sicher belegt werden. Daher ist die Unterrichtung des Patienten bzgl. nützlicher Verhaltensweisen und spezielle auch bzgl. des Auftretens von neurologischen Symptomen essentiell um einen Progress schnellst möglich zu erkennen.
Operative Therapie
Den richtigen Zeitpunkt für eine Operation zu finden ist nicht einfach. Verschiedene Faktoren sollten dabei in den Entscheidungsprozess mit einbezogen werden. Die folgenden Faktoren sprechen für eine operative Intervention: Das Vorliegen von schweren osteolytischen Destruktionen, neurologische Ausfälle, nicht mehr beherrschbare Schmerzen, progrediente Instabilität im radiologischen Verlauf, nachgewiesene oder progrediente Schädigung des Rückenmarks in der elektrophysiologischen Diagnostik.
Der entzündliche Prozess kann spontan zu einem Stillstand kommen, aber auch eine Operation kann zu einem Rückgang der Entzündung führen. Daher ist die Frage nach dem Durchführen einer frühzeitigen Operation nicht geklärt. Die Indikation muss daher immer zusammen mit dem Patienten besprochen werden nach entsprechender Aufklärung.
Fusion des Atlantoaxialgelenks
Bei einer alleinig vorliegenden Subluxation des Atlantoaxialgelenks sowie einer unilateralen Arthritis kann eine Fusion des Gelenks als alleinige operative Therapie herangezogen werden. Vor der Operation muss eine vertikale Instabilität und eine Destruktion der atlantookzipitalen Gelenke bds. ausgeschlossen werden.
Die Operation wird in Bauchlage durchgeführt. Durch das Einbringen einer transartikulären Schraube nach Magerl kann das Gelenk komplett ruhig gestellt werden. Eine Fusion der beiden Wirbelkörper wird durch das zusätzliche Fixieren eines Knochenspans zwischen der Lamina des Atlas und dem Dornfortsatz des Axis erzielt.
Als Alternative zur Methode nach Magerl kann eine Stabilisierung auch durch das Einbringen von Schrauben in die Massa lateralis des Atlas und in den Pedikel oder Isthmus des Axis erfolgen. Aufgrund der oft schwierigen anatomischen Verhältnisse und der schlechten Knochenqualität ist der Einsatz einer Neuronavigation sowie intraoperatives Neuromonitoring zu empfehlen.
Okzipitozervikale/-thorakale Fusion
Bei diesem operativen Verfahren wird der Hinterkopf mit in das Stab-Schrauben Konstrukt mit eingeschlossen. Die Indikation für diesen Eingriff ist vor allem bei einer Destruktion der altantookzipitalen Gelenke und bei vertikaler Instabilität.
Bei der Operation wird die Halswirbelsäule am Hinterhaupt mittels eines Stab-Schrauben-Systems fixiert. Eine Fusion wird durch zusätzliches Anlagern von Knochen erzielt. In diesen Fällen kann der 4. Halswirbelkörper mit in die Fusion einbezogen werden.
Eine Stabilisation bis in die obere Brustwirbelsäule erfolgt bei gleichzeitigem Vorliegen einer zusätzlichen Instabilität in der subaxialen Halswirbelsäule, so soll eine Erkrankung im angrenzenden Segment verringert werden, kann ausschliessen lässt sich dies jedoch nicht.
Transorale Densresektion
Bei dieser operativen Technik wird durch den Mund der Dens, welcher auf das Rückenmark drückt reseziert und so die neuralen Strukturen dekomprimiert. Die Indikation zu dieser Operation ist in den vergangen Jahren immer mehr in den Hintergrund geraten, da die operativen Techniken von hinten mit Stabilisierung zur einer Rückbildung des raumfordernden Pannus um den Dens führen.
Erfolgschancen und Nachbehandlung
Die Rate an Komplikation ist bei Patienten mit einer rheumatoiden Arthritis erhöht. Vor allem die Einnahme von immunsupprimierenden Medikamenten fördert die Rate an Wundheilungsstörung sowie postoperativer Infektion und sollte daher vor einer geplanten Operation in Betracht bezogen werden. Ferner kann die immunsupprimierende Therapie zu einem verzögerten Erkennen einer Spätinfektion führen. Aufgrund des Fortschreitens der Erkrankung müssen sich Patienten mit einer rheumatoiden Erkrankung häufiger einer Revisionsoperation unterziehen als Patienten ohne diese Erkrankung.
Bereits während des Spitalaufenthalts führt ein Physiotherapeut die Patienten in ein Übungsprogramm ein, welches aus isometrischen (die Muskeln gleichmässig anspannenden) Spannungsübungen, besteht. Ziel ist es, dass die segmentalen, stabilisierenden Muskeln der Lendenwirbel aktiviert werden.
Der Austritt erfolgt nach ca. 7-10 Tagen. Die erlernten Übungen sollten vom Patienten ein- bis zweimal täglich eigenständig durchgeführt werden. Das Tragen einer Orthese ist nicht notwendig. Parallel dazu bis zu ersten Nachkontrolle eine ambulante Physiotherapeutische Therapie erstrebenswert.
Patienten werden in regelmässigen Abständen innerhalb des ersten Jahres nach der Operation klinisch und radiologisch verlaufskontrolliert. Nach dem ersten Jahr sind jährliche Verlaufskontrollen mit Röntgen als Verlaufskontrolle indiziert.